Il Microbiota Intestinale, cause ed analisi per valutarne lo stato di benessere
Il microbiota umano è la raccolta di microbi che vivono nel nostro corpo e con il più grande e diversificato gruppo di microrganismi che abitano l’intestino. Il microbiota intestinale si è evoluto con l’ospite, il quale fornisce ai microbi un ambiente stabile mentre i microbi forniscono all’ospite una vasta gamma di funzioni come la digestione di macronutrienti dietetici complessi, la produzione di nutrienti e vitamine, la difesa contro i patogeni e mantenimento del sistema immunitario. Una composizione di microbiota intestinale aberrante è associata a diverse malattie, tra cui disturbi metabolici e disturbi infiammatori intestinali (IBD). Uno dei meccanismi con cui il microbiota influenza la salute umana e le malattie è la sua capacità di produrre metaboliti dannosi associati allo sviluppo di malattie o metaboliti benefici che proteggono dalle malattie. L’ alimentazione guida la composizione e il metabolismo del microbiota intestinale, i microrganismi presenti hanno la capacità di generare metaboliti microbici a seconda dell’assunzione alimentare. Alcuni studi che rappresentano prove dell’interazione tra dieta, composizione microbica e fisiologia si concentrano su una classe di acidi grassi a catena corta del metabolita microbico (SCFA) derivati dalla fermentazione microbica delle fibre alimentari e che probabilmente hanno un impatto ampio su vari aspetti della fisiologia dell’ospite.
Le conversioni microbiche della fibra alimentare in monosaccaridi nell’intestino coinvolgono una serie di eventi principali (reazioni) mediati dal repertorio enzimatico di membri specifici del microbiota intestinale
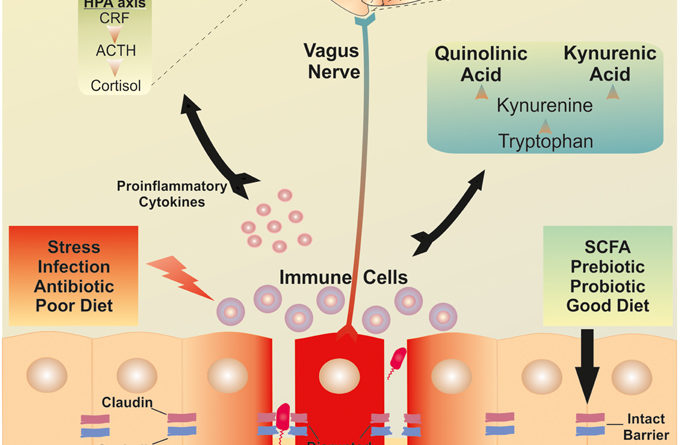
La patogenesi infiammatoria da esposizione a fattori scatenanti ambientali è stimolata dalla perdita della funzione di barriera intestinale. Predisposizione genetica, cattiva comunicazione tra immunità innata e adattativa, esposizione a fattori ambientali e perdita della funzione di barriera intestinale, secondaria all’attivazione della via della zonulina da parte di fattori ambientali derivati dal cibo o cambiamenti nel microbiota intestinale sembrano tutti elementi coinvolti nella patogenesi dell’infiammazione, dell’autoimmunità e del cancro. Una volta che il processo patologico è attivato, non si auto-perpetua, piuttosto può essere modulato o addirittura invertito impedendo l’interazione continua tra i geni e l’ambiente. In questo sta l’importanza di conoscere il proprio stato di Eubiosi/Disbiosi.
Immunità intestinale
A causa dell’elevata densità batterica nell’intestino, il nostro intestino è un sito immunologico unico in cui si verifica l’interazione ospite-microbiota. La perturbazione dell’equilibrio tra il sistema immunitario ospite e il microbiota modula l’infiammazione. Il sistema immunitario intestinale deve mantenere costantemente un delicato equilibrio tra tolleranza ai commensali e immunità ai batteri patogeni, rimanendo iporesponsivo ai commensali allo stato stazionario. Pertanto, i meccanismi immunosoppressori sono indispensabili per l’omeostasi intestinale. Ciò può essere ottenuto aumentando la secrezione di IL-18 da parte delle cellule epiteliali intestinali e la generazione di cellule T regolatorie, produttrici di IL-10 attraverso la segnalazione stimolata con il butirrato ( prodotto dai batteri). Oltre ai suoi effetti sulle cellule epiteliali intestinali, il butirrato può anche modulare l’attività del sistema nervoso enterico.
Benessere intestinale legato alla corretta funzione della barriera intestinale
L’intestino rappresenta l’ultima porzione del nostro apparato digerente e viene definito anche secondo cervello, grazie alla presenza di un vero e proprio sistema nervoso presente nello spessore della sua parete. La parete intestinale rappresenta la principale interfaccia di passaggio dall’ambiente esterno a quello interno dell’organismo. La parete intestinale a contatto con le sostanze ingerite regola la diffusione attraverso la barriera ed ha la capacità di discriminare tra i microorganismi commensali e quelli patogeni, organizzando così la tolleranza immunologica verso i batteri utili e il controllo dei patogeni tramite la risposta immunologica . La barriera superficiale inizia dal microbiota residente che compete con i patogeni per guadagnarsi spazio e risorse energetiche, elaborare le molecole necessarie all’integrità mucosale e modulare il comportamento immunologico della barriera profonda. Il livello successivo è rappresentato uno strato di muco che separa il contenuto interno al lume intestinale dagli strati sottostanti e sotto il muco c’è uno strato di cellule epiteliali , Enterociti, strettamente unite tra loro da giunzioni serrate (tight junction), e che permettono di costituire una barriera emato mioenterica per l’assorbimento fine delle sostanze nutrienti e di impedire invece il passaggio di molecole e batteri più grandi nel flusso sanguigno e causare l’attivazione della risposta infiammatoria e del sistema immunitario
La permeabilità intestinale
 Funzione chiave dell’intestino è quella di regolare il traffico di antigeni ambientali attraverso la barriera mucosa dell’ospite. Le giunzioni strette intestinali (TJ) creano gradienti per l’assorbimento e il trasporto ottimale dei nutrienti e controllano l’equilibrio tra tolleranza e immunità agli antigeni non-self. La regolazione del traffico di antigeni da parte della via paracellulare zonulina- dipendente e la sua attivazione da interazioni mucosa intestinale-microbiota determinano il passaggio dalla tolleranza all’immunità e sono probabilmente meccanismi coinvolti nella patogenesi dei processi infiammatori e autoimmuni.
Funzione chiave dell’intestino è quella di regolare il traffico di antigeni ambientali attraverso la barriera mucosa dell’ospite. Le giunzioni strette intestinali (TJ) creano gradienti per l’assorbimento e il trasporto ottimale dei nutrienti e controllano l’equilibrio tra tolleranza e immunità agli antigeni non-self. La regolazione del traffico di antigeni da parte della via paracellulare zonulina- dipendente e la sua attivazione da interazioni mucosa intestinale-microbiota determinano il passaggio dalla tolleranza all’immunità e sono probabilmente meccanismi coinvolti nella patogenesi dei processi infiammatori e autoimmuni.
La selettività della barriera intestinale può essere alterata da un’alimentazione scorretta, da intolleranze o da uno scorretto stile di vita che possono determinare l’insorgenza “sindrome leaky gut”, in cui le strette giunzioni delle cellule intestinali non sono più così strette e consentono il passaggio di molecole che stimolano la risposta immunitaria perché riconosciute come estranee quindi pericolose, la conseguenza di questso stato porta a vari sintomi come diarrea, gonfiore, infezioni urogenitali ricorrenti, eruzioni cutanee stato di malessere e stato infiammatorio generale
Patologie associate alla sindrome dell’intestino permeabile
Varie condizioni patologiche innescate da processi infiammatori cronici sono dovute all’ aumento della permeabilità intestinale, soprattutto in persone che presentano una predisposizione , tra queste in particolare il Morbo Celiaco, l’Asma , Il diabete T1 e patologie croniche intestinali
Le cause che portano all’instaurarsi della permeabilità intestinale con funzionalità alterata della barriere intestinale possono essere dovute a : scorretta alimentazione, all’uso di farmaci che alterano la flora intestinale, all’abuso di alcolici .
Il Microbiota intestinale : tra eubiosi e disbiosi
La flora batterica intestinale, oggi chiamata microbiota intestinale rappresenta l’insieme della popolazione microbica intestinale che può essere divisa in batteri buoni e batteri nocivi, quando quest’ultimi prendono il sopravvento sui batteri buoni si parla di Disbiosi , quindi lo stato di Eubiosi indica che i batteri buoni e utili sono la maggioranza ed assicurano lo stato di benessere. Campanelli d’allarme che l’organismo invia in presenza di una disbiosi sono :
gonfiore addominale, diarrea o stitichezza, infezioni genitali ricorrenti, prurito, intolleranze alimentari, aumento dello stato di stress, disturbo dell’umore, stanchezza ingiustificata
Indagini disponibili per la valutazione del microbiota intestinale
RICERCA DI INDACANO E SCATOLO
Il test si effettua sulle urine
Valutazione della degradazione batterica del triptofano tramite la ricerca dei metaboliti prodotti se a livello dell’intestino tenue o dell’intestino crasso
RICERCA ZONULINA
Su feci
La Zonulina indica lo stato di permeabilità dell’epitelio intestinale tenue
BENESSERE INTESTINALE
Il test si effettua sulle feci e sulle urine e valuta : indacano, scatolo, zonulina, amilasi pancreatica, calprotectina, Coprocoltura (candida, salmonella, shigella, campylobacter ,parassiti), sangue occulto.
MICROBIOTA INTESTINALE
Il test si effettua sulle feci
Tipo metabolico
per verificare la presenza di flora eubiotica rispetto a quella patogena indicato in caso di terapia probiotica personalizzata per intestino pigro e difficoltà controllo peso
Tipo infiammatorio
per fenomeni intestinali legati a alla possibile presenza di microrganismi patogeni
Tipo IBS
Per problematiche di colite e sindrome di colon irritabile
MICRO-BIOFLORA
Analizza la composizione batterica dei batteri buoni indispensabili per una corretta funzionalità intestinale
MICRO-DISBIOFLORA
Ricerca dei batteri nocivi che inducono la disbiosi , che non si manifesta solo con disturbi intestinali cronici, ma che coinvolge anche infezioni urinarie, cefalea, intolleranze alimentari malassorbimento, depressione